
Асептический некроз головки бедренной кости
В.И.УГНИВЕНКО
 |
Асептический некроз головки бедренной кости В.И.УГНИВЕНКО |
Фрагмент ОТЧЕТа НИР N 632\056\022 “ РАЗРАБОТКА НОВЫХ МЕТОДОВ МЕДИЦИНСКОЙ РЕАБИЛИТАЦИИ ОРТОПЕДОТРАВМАТОЛОГИЧЕСКИХ БОЛЬНЫХ С ТЯЖЕЛЫМИ НАРУШЕНИЯМИ ФУНКЦИИ НИЖНИХ КОНЕЧНОСТЕЙ ДЛЯ ПРИМЕНЕНИЯ В УСЛОВИЯХ ПОЛИКЛИНИКИ”
Руководитель: профессор М.А.Берглезов
Содержание: ОПРЕДЕЛЕНИЕ ИСТОРИЯ ЭПИДЕМИОЛОГИЯ ПАТОГЕНЕЗ ДИАГНОСТИКА ЛЕЧЕНИЕ ОЦЕНКА ЭФФЕКТИВНОСТИ ЛЕЧЕНИЯ
ОПРЕДЕЛЕНИЕ. Асетический некроз головки бедренной кости (АНГБК), аваскулярный некроз (МКБ-10), “Avascular necrosis of the femoral head (ANFH)” или “Avascular necrosis (AVN)”” является следствием нарушения кровотока и некроза элементов костного мозга головки бедренной кости. Заболевание обычно развивается на фоне применения кортикостероидов, травмы сустава, злоупотребления алкоголем, панкреатита, серповидноклеточной анемии, ионизирующей радиации и др. При отсутствии очевидной причины АНГБК диагноз формулируется как идиопатический некроз головки бедренной кости, но количество таких диагнозов в последнее время уменьшается с расширением возможностей медицины. Рентгенологическая диагностика позволяет определить поздние стадии заболевания при фрагментации или деформации головки бедренной кости. В большинстве случаев ортопедический прогноз неблагоприятный - тяжелый деформирующий артроз тазобедренного сустава, при котором нередко применяют эндопротезирование, артродез сустава или коррегирующие остетомии, как методы выбора хирургического лечения. Ранняя диагностика возможна лишь с применением магнитно-резонансной томографии (МРТ) тазобедренного сустава и дает надежду на благоприятный исход заболевания с применением консервативного или хирургического лечения.
ИСТОРИЯ. Асептический некроз головки бедренной кости (АНГБК) у взрослых описан как самостоятельное заболевание несколько десятилетий назад. Сообщения касались описания отдельных наблюдений, которые трактовались как больные с "Osteochondritis dessecans" (Bergman E., 1927; Freund E., 1939). По мере накопления клинического опыта заболевание стали сравнивать с болезнью Пертеса у детей и предлагали пользоваться этим же термином. Однако в дальнейшем многие исследователи стали обращать внимание на то, что заболевание у детей и подростков протекает значительно легче, чем у взрослых и, благодаря лучшему кровоснабжению и большим репаративным возможностям, заканчивается восстановлением костной ткани и часто даже с сохранением формы головки бедренной кости, чего, как правило, не наблюдается у взрослых. В.Я. Фридкин и И.Г. Логунова (1950) при изучении рентгенологической картины АНГБК обращают внимание на особенности ее проявления у взрослых (характерная локализация некротического очага в верхненаружном сегменте головки бедренной кости, более длительный процесс перестройки костной ткани и неполное восстановление структуры кости и формы головки). На пленуме Всесоюзного антиревматического комитета СССР в 1959 г. асептический некроз головки бедренной кости у взрослых отнесен к группе заболевания, включающей все неинфекционные поражения суставов дистрофического характера. На международном съезде ортопедов и травматологов в Париже (1966) вопрос АНГБК у взрослых был програмным, обсуждались вопросы этиологии, патогенеза и лечения заболевания. Большинство исследователей однозначно высказались за сосудистое происхождение заболевания (Bosch S., Bickee W., Merle D.). Подчеркивалось также, что факторами, способствующими развитию заболевания, могут быть: травма, в том числе - повторная микротравматизация; дисплазия сустава; длительное применение лекарственных препаратов, в первую очередь - кортикостероидов и цитостатиков. С широким применением стероидных препаратов ряд авторов связывает увеличение за последнее время числа больных с данной патологией (Шульцев Г.П.,1969; Wang I.S. et all,1978; Саляме Г., 1991; Берглезов М.А. и соавт., 1997). Велика роль в развитии АНГБК злоупотребления алкоголем.
ЭПИДЕМИОЛОГИЯ. Заболевание наиболее часто встречается у мужчин (8:1) молодого и среднего возрастов (более 2/3 всех случаев) и составляет 1.5-2% от всей ортопедической патологии (В.П.Прохоров, 1981,1989; Т.А.Ревенко, 1971). Эпидемиологических данных по АНГБН в России нет. В США ежегодно выявляется 15000 случаев АНГБК. По нашим данным (статистика обращений в ортопедическую поликлинику ЦИТО для взрослых), АНГБК выявляется у 2.3% пациентов и является причиной длительной прогрессирующей инвалидизации у 7% ортопедических больных с нарушением функции нижних конечностей. Двухстороннее поражение встречается, по данным различных авторов, в 50% случаев (Прохоров В.П., 1976, 1981; Patterson R.I., Bickel W., Dahlln D.C.,1964; Берглезов и соавт., 1989). Наиболее частой причиной нетравматического АНГБК являются кортикостероидная терапия и злоупотребление алкоголем. Так Ohzono K. et all (1991) наблюдали 87 пациентов (115 тазобедренных суставов), у которых причиной асептического некроза являлись: кортикостероидная терапия (69 пациентов), алкоголь (18), идиопатический (25).
Исследованиями, проведенными в научно-поликлиническом отделении ЦИТО в 1980-1989 г.г. (Г.Саляме,1991), 103 больных (148 суставов) с АНГБК выявлено, что чаще всего встречается нетравматическая форма АНГБК (58 больных), кортикостероидная (15), на фоне алкоголизма – 12.
За период с 1995 по 1997 г.г. по данным консультативного приема ЦИТО АНГБК в различной стадии заболевания выявляется у 2.34% больных. Причем отмечается тенденция к увеличению количества обращений в последние годы. При обследовании 35 больных с начальными явлениями АНГБК выявлено: соотношение мужчин и женщин было 8:1, 26 человек (74%) было в возрасте от 22 до 45 лет. Этиологически чаще встречался АНГБК на фоне злоупотребления алкоголем (10 человек), кортикостероидная форма АНГБК была у 8 человек, травматическая у 5, идиопатическая (отсутствие четкой связи с факторами риска) у 12.
Таблица 1.
Распределение больных в зависимости от этиологической формы АНГБК по данным англоязычных авторов и собственным наблюдениям.
|
Этиология АНГБК |
Данные различных исследований |
|||
|
Национальный институт артрита США (NAMSIC) |
Ohzono K., 1989 |
ЦИТО (1980-1989) |
ЦИТО (1995-1997) |
|
|
Алкогольный |
20% |
16% |
25% |
28% |
|
Кортикостероидный |
35% |
60% |
26% |
23% |
|
Идиопатический и иные формы |
45% |
21% |
49% |
49% |
|
Всего: |
100% |
100% |
100% |
100% |
Для наглядности, в табл. 1 эти данные представлены в процентном соотношении. Структура этиологических форм нетравматического АНГБК в различных регионах мира (США, Япония, России) имеет существенные различия, которые заключаются в преобладании в нашей стране “алкогольных” форм АНГБК. Кроме того, в последние годы в России наблюдается тенденция к росту АНГБК алкогольной этиологии.
Также АНГБК встречается при следующих заболеваниях:
Хронический и острый панкреатит;
Системная красная волчанка;
Болезнь кессона, сосудистые заболевания;
Ионизирующая радиация;
Серповидноклеточная анемия (Sebes J.I., 1989).
ПАТОГЕНЕЗ. В литературе одинаково широко представлены две точки зрения: травматическая и сосудистая. Известно, что асептический некроз костной ткани может быть вызван различными причинами: нарушением целостности артерий путем их скручивания или сдавления, эмболией, длительным спазмом артерий, венозным стазом и другими механическими воздействиями. АНГБК в результате травмы сустава (вывих, перелом зоны метаэпифиза) или хирургического вмешательства изучен достаточно полно, и механизм его возникновения обусловлен нарушением зоны артериального и венозного кровотока (рис 1).
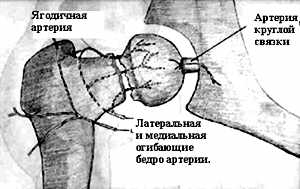
Рисунок 1. Схема кровоснабжения головки бедренной кости.
Сложнее обстоит вопрос изучения патогенеза при так называемых нетравматических АНГБК. В.П. Грацианский (1955) указывал, что в результате микротравмы, перегрузки сустава и других неблагоприятных факторов в костной ткани происходят процессы "переутомления". Импульсы из очага идут к коре головного мозга и вызывают соответствующие обратные сигналы, вызывающие спазм сосудов или застой крови и лимфы, нарушение обмена веществ, накопление в кости продуктов распада. Это приводит к изменению физико-химических и структурно-динамических свойств кости, приводящих к медленному разрушению костных балок, дальнейшему затруднению местного кровообращения и прогрессированию процесса. Эта теория “хронической микротравмы” поддерживается и в настоящее время многими исследователями.
Welfling J. (1967) сделал вывод, что все некрозы головки бедра – ишемического происхождения, возникающие в результате эмболии артерий. Согласно сосудистой теории, асептический некроз головки бедренной кости есть результат изменения местного кровообращения, в основе которого могут возникнуть прерывание артериального кровообращения или затруднение венозного оттока. Изменение расстройства венозной циркуляции в пораженном диафизе бедра больных асептическим некрозом позволили некоторым авторам (Шумада И.В., 1990; Ayrolles Chr., 1962) высказать предположение, что первичным изменением является венозная недостаточность с последующим переходом процесса на артериальную систему. A. Fournie (1963) с помощью полученных им флебограмм впервые удалось показать, что при поражении тазобедренного сустава имеются значительные изменения венозного оттока как морфологического, так и динамического характера. Вследствие морфологических изменений пути нормального оттока плохо прослеживаются, выявляется 6олее густая венозная сеть, преобладает варикозный тип венозной системы. Исследование Н.М. Михайловой, М.Н. Маловой (1982) позволили констатировать резкое расширение вен, замедленный кровоток и стаз, повышение активности протромбинового индекса, повышение коагуляции и вязкости крови.
Нарушения кровотока проявляются повышением кровяного внутрикостного давления, что усугубляет ишемические нарушения. По мнению Arlet J. и Float (1968) одной из причин остеонекроза головки бедра является повышение внутрикостного давления в проксимальном конце бедра.
Hungerford D. и Leung P. (1983) предположили следующую гипотезу развития АНГБК. По их мнению, головка бедра представляет собой закрытый отсек и поэтому кость очень чувствительна к любым ишемическим колебаниям. На фоне повышенного внутрикостного давления происходит тромбоз сосудов, ишемия прогрессирует, что приводит к некрозу костных балок. Разрушение кости в дальнейшем наступает там, где больше выражена ишемия и нагрузка на головку бедра. По мнению Solomon L. (1970) анальгетики и противовоспалительные лекарства, а также алкоголь ведут к охранению от боли и снятию воспалительного состояния. Это сочетается с остеонекрозом и перегрузкой определенной области головки бедренной кости, что приводит к разрушению субхондральной кости и локальному остеопорозу. Экспериментальными исследованиями, сопоставленными с гистологическим изучением операционного материла (Стецула В.И., Мороз Н.Ф., 1988), показано, что при нарушении кровотока в зоне эпифиза, на 3-5 сутки образуются очаги остеонекроза, которые в процессе реваскуляризации замещаются остеогенной тканью и в процессе дифференцировки трансформируются в нормальную костную ткань. При неблагоприятных условиях (перегрузка сустава) на границе участка остеонекроза и окружающими тканями развиваются перифокальная зона фиброза, а затем на фоне вторичных циркуляторных нарушений формируется зона перифокального костного склероза. Гистологически в этот период костные балки лишены остеоцитов, пространства между ними заполнены белковыми массами, участок остеонекроза отграничен фиброзной тканью (рис.2).
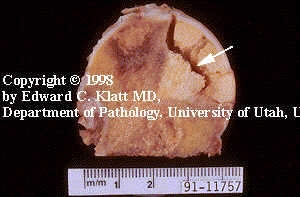
Рисунок 2. Анатомический препарарат. 2 стадия АНГБК
Происходит сминание зоны остеонекроза сопровождающееся переломами субхондральной костной пластинки с отслойкой суставного хряща от зоны остеонекроза с локальным механическим его повреждением, дегенерацией и отслоением. На более поздних стадиях формируются в зоне реактивных изменений и в области очага остеонекроза формируется замыкающая костная пластинка, кистовидная перестройка и другие характерные для деформирующего артроза изменения.
Сегментарное поражение верхнепереднего участка головки бедра поддерживается статической нагрузкой этой области. Деструкция суставного хряща приводит к развитию синовита (реактивного артрита) тазобедренного сустава. J.Koski et all при измерении ширины суставной щели установили, что в среднем она составляет 5.1 мм с разницей между правым и левым суставом не более 0,3 мм. Увеличение этих показателей более 7 и 1 мм (соответственно) указывает на синовит тазобедренного сустава. Исследование 18 больных (Г. Саляме) с АНГБ с применением ультрасонографии показало, что асимметрия суставной щели выявляется у всех больных. Расширение суставной щели можно наблюдать на обычных рентгеновских снимках во 2 и 3 стадии заболевания.
Общая причина, которая объединяет все нетравматические случаи остеонекроза - остеопения. При этом в передневерхнем участке головки бедра, на который приходится большая часть нагрузки, происходит перелом от "утомления" остеопенических трабекул. Предполагается, что аккумуляция сломанных трабекул может привести к закрытию потока артериальной крови и вызвать некроз кости.
Комбинация остеопороза, механического давления, лекарства, воспаления и боли приводят к субхондральному трабекулярному перелому и последующему разрушению и дегенеративному артриту тазобедренного сустава. У всех больных были резко выраженные нарушения функции передвижения, обусловленные болевым синдромом, ограничением движений в суставе, гипотрофией и нарушением функции мышц.
Лабораторные исследования больных свидетельствуют о нарушении капиллярного кровотока, повышенном внутрикостном давлении, синдроме гиперкоагуляции, нарушении вегетотрофической регуляции у этих больных.
ДИАГНОСТИКА.
Выбор метода лечения при АНГБК в первую очередь зависит от стадии заболевания на момент постановки диагноза. В настоящее время в России наибольшее признание получила 5-ти стадийная характеристика патологических изменений (Рейнберг С.А.,1964; Риц И.А. и др., 1981). При первой стадии некроза рентгенологическое исследование не дает положительных результатов. Головка бедренной кости сохраняет присущую ей форму, костная структура также не изменена. При гистологическом же исследовании обнаруживается картина некроза губчатого вещества головки и ее костного мозга. Эту стадию некоторые авторы называют "дорентгеновской", "немой" или “теоретической”. Хотя второе определение неправомерно, так как клинически уже на этой стадии могут быть боли, ограничение движений в суставе, мышечная атрофия и пр. Это говорит о том, что отсутствие рентгенологических признаков заболевания не исключает наличия патологического процесса и требует дальнейшего исследования и динамического наблюдения. Вторая стадия импрессионного перелома характеризуется множеством микроскопических переломов на фоне патологических изменений (некротизированой) костной ткани. Рентгенологически на этой стадии головка бедренной кости гомогенно затемнена и нет структурного рисунка, высота ее по сравнению со здоровой стороной снижена, поверхность местами имеет вид уплотненных фасеток, суставная щель расширена. МРТ исследование позволяет определить некротический дефект в головке бедренной кости. Третья стадия характеризуется как стадия рассасывания или "секвестрация". Головка еще более уплощается и состоит из отдельных бесструктурных изолированных фрагментов неправильной формы и величины, суставная щель еще более расширяется. Шейка бедренной кости укорочена и утолщена. В четвертой стадии, обозначенной как стадия репарации, происходит восстановление губчатого костного вещества головки. Рентгенологически секвестроподобные участки уже не видны, обрисовывается тень головки бедра, но структура кости еще не прослеживается, длительное время могут прослеживаться округлые кистовидные просветления. Наконец, пятая, конечная стадия (стадия вторичного деформирующего артроза) характеризуется рядом вторичных изменений по типу деформирующего артроза. Костная структура головки на этой стадии прослеживается, но форма ее значительно изменена, она уплощена, расширена в диаметре, поэтому суставная впадина ее не прикрывает, конгруэнтность суставных поверхностей нарушена. Видны краевые костные разрастания и вторичные дистрофические кисты.
Некоторые авторы придерживаются другого деления на стадии. Так, Serre H. и Simon L. выделяют лишь три стадии процесса; этой же классификации придерживаются А.А. Корж и соавт. (1982). Имеется деление заболевания на 6 стадий (Mankin H.J., 1992) и даже на 7.
Такое деление на стадии является относительным, так как процесс развивается динамически, одна стадия переходит в другую и не имеет строго очерченных границ. Тем не менее, с практической точки зрения такое деление необходимо. Каждая стадия характеризует степень и глубину патологического процесса, показывает, в каком направлении он развивается, т.е. дает возможность прогнозировать в какой-то степени дальнейшее развитие процесса. В зависимости от этого и решается вопрос о тактике и выборе метода лечения. Обзорная рентгенография имеет относительное диагностическое значение на стадии деструкции структуры головки бедренной кости (особенно учитывая плохое качество снимков). Информативность рентгенологического исследования увеличивается при использовании специальных укладок по Лаунштейну (рис 3 и 4).
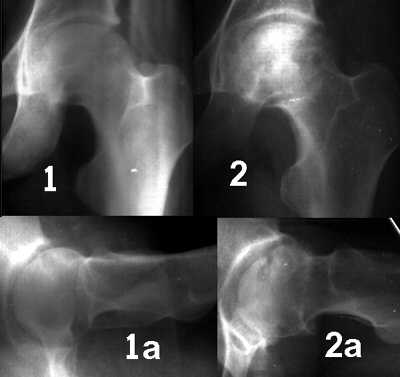
Рисунок 3. Рентгенограммы б-го П., 25 лет через 3 (1) и 8 (2) месяцев от начала заболевания. 2-3 и 4 стадия АНГБК. Обзорные рентгенограммы (1 и 2) и рентгенограммы по Лаунштейну (1а и 2 а).
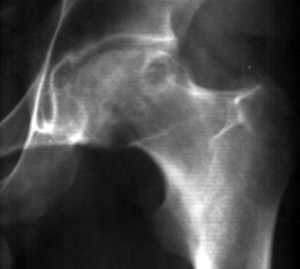
Рисунок 4. Рентгенограмма больного 4 Рентгенограмма б-го П., 32 лет. 5 стадия АНГБК.
В начальной стадии заболевания большое значение имеют клинические проявления и специальные методы исследования магнитно-резонансная томография и компьютерная рентгеновская томография (КТ). Чувствительность МРТ исследования достигает 90 – 100% в начальных стадиях заболевания. (рис 5).
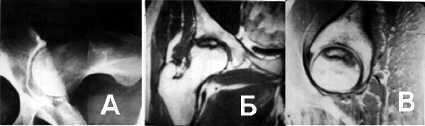
Рисунок 5. Больной Д., 35 лет. АНГБК 1-2 стадия. А - рентгенограмма по Лаунштейну, Б - МРТ фронтальная плоскость, В - МРТ горизонтальная плоскость.
Локализацию и размер очагов деструкции определяют с применением компьютерной рентгеновской томографии (рис 6).
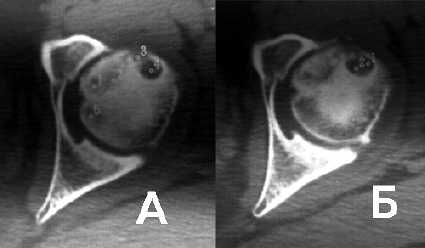
Рисунок 6. Рентгеновская КТ б-го П., 25 лет. Через 3 (А) и 6 (Б) месяцев от начала заболевания. АНГБК 2 и 3 стадии.
Определенную диагностическую ценность имеют ультрасонография, радионуклидное исследования и лечебно-диагностическая пункция с измерением внутрикостного давления.
Внутрикостное давление.
Измерение внутрикостного давления у 49 пациентов с болевым синдромом при диспластическом коксартрозе (16), АНГБК (21) и посттравматической остеодистрофии (12) нижней конечности указывает на существенное различие этого показателя при дистрофических процессах в метаэпифизарной зоне в зависимости от этиологического фактора: снижение от нормы (40-60 мм.рт.ст.) при диспластическом коксартрозе, и повышение его при деструктивных процессах в костной ткани (табл. 2).
Таблица 2.
|
Заболевания: |
Диспластический коксартроз |
АНГБК |
Посттравматическая остеодистрофия |
|
Внутрикостное давление мм.рт.ст. |
28± 12 |
78,5± 2.4 |
67± 23 |
Динамическая и статическая сцинтиграфия у больных с асептическим некрозом головки бедренной кости и диспластическим коксартрозом.
Проведено обследование с применением статической и динамической сцинтиграфии 57 больных с асептическим некрозом головки бедренной кости (Гассан Саляме) в возрасте от 17 до 45 лет и различными стадиями заболевания. Анализ результатов исследования показал, что на всех стадиях и при всех формах АГНБК при проведении статической сцинтиграфии отмечается гиперфиксация РПФ (Рис 7).
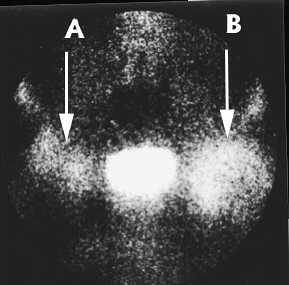
Рисунок 7. Сцинтиграмма тазобедренных суставов. Левосторонний АНГБК 2 ст. Гиперфиксация РФП на стороне поражения (B).
Интенсивность фиксации РФП зависит от активности процесса и определяет уровень местного кровотока и минерализации кости.
Таблица 3.
Значения показателей динамической сцинтиграфии при различных стадиях АНГБК.
|
Стадии Заболевания |
Показатели динамической сцинтиграфии |
|||
|
АФ |
ВФ |
ФСБ |
ОК |
|
|
1 – 2 |
1,8± 0,75 |
1,8± 0,02 |
1,33± 0,02 |
1,3± 0,04 |
|
3 – 4 |
0,92 ± 0,04 |
0,7± 0,04 |
0,64 ± 0,02 |
0,33± 0,08 |
Показатели динамической сцинтиграфии, характеризующие местный кровоток в проксимальных отделах БК, зависят от стадии заболевания: на ранних стадиях отмечается резкое увеличение всех фаз кровотока, в то время как в поздних стадиях происходит их снижение (Табл. 3, Рисунок 8).
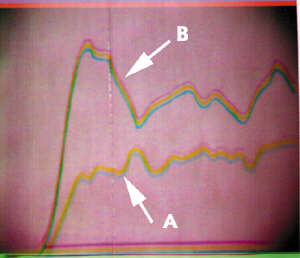
Рисунок 8. Динамическая трехфазная сцинтиграфия. Левосторонний АНГБК 2 ст. Резкое увеличение всех фаз кровотока на стороне поражения (В).
Основанием к проведению специальных методов исследования является боль в области тазобедренного сустава, особенно боль в паховой области с иррадиацией по бедренному нерву в область коленного сустава. Нередко патология тазобедренного сустава проявляется в виде нечетких отраженных болей в коленном суставе. Особенное внимание следует обращать на пациентов, которые потенциально находятся в группах риска:
ЛЕЧЕНИЕ.
Лечение АНГБК должно быть комплексным и дифференцированным в зависимости от стадии и клинического проявления заболевания, а прогноз заболевания зависит от ранней диагностики заболевания, распространенности остеонекроза и адекватной тактики лечения. Следует учитывать возможность двустороннего поражения тазобедренных суставов у большинства больных.
Несмотря на успехи хирургического лечения (чрезвертельная ротационная остеотомия, предупреждающая коллапс головки бедренной кости в 95% случаях, разработана Sugioka (Japan); субхондральная аутопластика головки бедра, предложенная Имамалиевым А.С., Зоря М.В.), АНГБК является прежде всего проблемой амбулаторной ортопедии. Длительность заболевания (от 1.5 до 2 лет), требуют от врача и пациента большого терпения и выполнения необходимого комплекса медицинской реабилитации с учетом стадийности процесса и ортопедической ситуации. Полное восстановление сустава как правило не наступает (мы наблюдали единичные случаи полного восстановления структуры кости без коллапса головки у больных с центральным некрозом головки бедренной кости). Однако в большинстве случаев возможно достижение вполне приемлемого исхода заболевания: предотвращение поражения контралатерального сустава; уменьшение деструктивных процессов в головке бедра и вторичного коксартроза; порочных установок бедра в положении сгибания, приведения и избыточной ротации; минимального ограничения объема движений в тазобедренном суставе; хорошего функционального состояния мышц и нерезко выраженного болевого синдрома. Поскольку мы не встретили в литературе временных характеристик продолжительности каждой стадии заболевания, указываем их ниже на основании собственных наблюдений (табл.5).
Комплекс медицинской реабилитации при АНГБК включает в себя:
Ортопедический режим. Особое значение имеет соблюдение ортопедического режима. Мы не разделяем мнение некоторых авторов, предлагающих режим максимальной разгрузки сустава (костыли) на длительный период и соблюдение постельного режима в начальный период заболевания. Наш опыт работы и исследования, проведенные в лаборатории биомеханики ЦИТО, свидетельствуют о том, что ходьба на костылях более 2 – 3 месяцев приводит к прогрессирующей гипотрофии и нарушению функции основных групп мышц, формированию стойкого болевого синдрома и вегетотрофических нарушений, нарушению двигательного стереотипа. Это отягощает ортопедический статус больных и приводит к тяжелым нарушениям функции нижних конечностей, что в свою очередь утяжеляет течение АНГБК, провоцирует развитие патологического процесса в контралатеральном суставе, вызывает проблемы в смежных суставах и позвоночнике. Мы полагаем, что не следует ограничивать ходьбу пациента, достаточно лишь исключить инерционные нагрузки на сустав (бег, прыжки, подъем тяжести), использовать трость следует лишь первые 3 - 4 недели от начала болевого синдрома и при ходьбе на длинные расстояния. Напротив, дозированная ходьба (15 – 20 минут) в среднем темпе, ходьба по ступенькам вверх, занятия на велотренажере, плавание облегчают течение и сокращают сроки первых стадий заболевания. Необходимы мероприятия, направленные на снижение избыточного веса тела.
Эти выводы подтверждаются исследованиями, проведенными в Университетской биомеханической лаборатории при ортопедическом госпитале Берлина. Исследования проведены у пациентов после двустороннего эндопротезирования тазобедренного сустава с использованием телеметрического датчика, встроенного в шейку протеза. Изучалась нагрузка на сустав, моменты силы и температура на протяжении 18 месяцев после эндопротезирования при различных режимах ходьбы (таблица 4). Исследования показали, что минимальную нагрузку тазобедренный сустав испытывает при равномерной ходьбе в медленном темпе. При ходьбе с нарушенной локомоцией, спотыкании нагрузки увеличиваются в 4 – 6 раз. Дополнительная опора не решает проблемы разгрузки сустава. Опора на 2 костыля надежно разгружала сустав в течение первых 2-3 недель (25-60%), через 1 месяц эффект разгрузки уменьшался до 10-15%.
Таблица 4.
Некоторые показатели нагрузки на тазобедренный сустав (Bergmann G et al.,1993-1995)
|
По данным телеметрических исследований при |
Нагрузка на сустав: |
|
Стоянии |
Составляет 80 – 100% веса тела |
|
Ходьбе со скростью 1 км/час |
Составляет 280% веса тела |
|
Ходьбе со скростью 3 км/час |
Составляет 307-324% веса тела |
|
Ходьбе со скростью 4 км/час |
Составляет 333-369% веса тела |
|
Ходьбе со скростью 5 км/час |
Составляет 369-429% веса тела |
|
Медленном беге со скростью 7 км/час |
Составляет 491-496% веса тела |
|
Равномерной ходьбе |
Составляет 218-247% веса тела |
|
Ходьбе с нарушеной локомоцией |
Составляет 429% веса тела |
|
Легком спотыкании |
Составляет 720-870% веса тела |
|
Ходьбе с опорой на костыли в первые 3 недели |
Уменьшается на 25-60% |
|
Ходьбе с опора на костыли через месяц |
Уменьшается на 15-20% |
Ходьба по ступенькам. (Bergmann et al 1995A). Подъем вверх по ступенькам с опорой на перила значительно больше разгружают сустав, чем ходьба с опорой на костыли. Большая нагрузка выявлена при спуске с лестницы.
Спотыкание приводит к значительно большей нагрузке на сустав (720-870%), чем при другой изученной деятельности (Bergmann et al 1993).
Наиболее оптимальна нагрузка на сустав при занятиях на велотренажере: средние нагрузки на сустав были всегда менее чем 60% нормальной нагрузки, тогда как совместное усилие мышц было не ниже 80% нормальной величины (при ходьбе).
Нагрузка на сустав при наклоне туловища вперед сопоставима с ходьбой в среднем ритме (404%).
Перенос тяжести 10% от веса тела в одной руке приводит к увеличению нагрузки в контралатеральном суставе на 22% (при уменьшении на этой стороне на 3%), а равномерно в двух руках на оба сустава по 8.8%
Кроме того, изучено изменение температуры в суставе. Температура сустава повышалась при ходьбе более 15 минут, а через 45 минут температура сустава повышалась до 45 град.
Большое значение придавали ЛФК с целью укрепления мышц разгибающих и отводящих бедро, мышц брюшного пресса и разгибателей спины. Широко применяли методику электромиостимуляции, в т.ч. многоканальную ЭСМ в ходьбе с целью укрепления мышц и восстановления стереотипа ходьбы.
Медикаментозное лечение.
В начальных стадиях заболевания патогенетически обоснованным является применение сосудистых препаратов для уменьшения ишемических изменений в головке беренной кости, нормализации реологических свойств крови, устранения микротромбозов. Такими свойствами обладает препарат Курантил (дипиридамол). Первые сообщения об успешном применении этого препарата (эффективность – 84%) при АНГБК датированы 1988 г. (Голопатюк А.С., Шарафутдинов). За рубежом для этих целей в последние годы применяют вазоактивный препарат Нафтидрофурил (Naftidrofuryl, Naftilux). Аналогичный эффект может быть получен при применени препаратов Ксантинол никотинат, Трентал (Нейко Е.М.,1997). Курс лечения 1 –3 мес.
Регуляторы кальциевого обмена. Препараты этидроновой кислоты (Ксидифон, Фосамакс и др.) способствуют ремоделированию нормальной костной ткани в сочетании с альфакальцидолом (a D3TEVA) и препаратами кальция (из расчета 1,5 грамма в сутки). Курс лечения 8 месяев.
Хондропротекторы – препараты, восстанавливающие метаболизм суставного хряща (Румалон, Артепатон, Стекловидное тело, Мукартрин и другие) в сочетании с витаминами группы В (В6,В12) применяются курсами 1 – 2 раза в год. Курс внутрисуставных иньекций стекловидного тела и кислорода в тазобедренный сустав (N5) рекомендуется нами в 3 и 4 стадиях заболевания.
Декомпрессия зоны метаэпифиза.
Устранение болевого синдрома в начальных стадиях АНГБК является важной задачей при лечении больных, позволяющей устранить многие причинно-следственные механихмы заболевания. Наиболее эффективным методом устранения боли является блокада пояснично-подвздошной мышцы, проведение которой в сочетании с другими лечебными воздействиями, позволяет устранить или уменьшить проявление болевого синдрома до минимума (см соотв. Разлел).
Физилечение. Для лечения больных с АНГБК мы широко применяли разработанные в ЦИТО методики КВЧ и лазеротерапии, в том числе инвазивные методики (см соотв. Раздел)
Таблица 5. Схема лечения больных с АНГБК
|
Стадия |
Длительность |
Патофиология |
Клинические признаки |
Лечебные мероприятия. |
|
1 |
До 2 мес. |
Ишемия костной ткани. |
Боль, гипотрофия мышц бедра. Внутрикостная гипертензия. Накопление радифармпрепарата в головке бедра. |
Наблюдение, максимальный режим разгрузок, МРТ исследование для подтверждения или исключения заболевания. |
|
2 |
От 2 – 6 мес. |
Остеонекроз. Синовит. |
Резко выраженный болевой синдром, анталгическая хромота, прогрессирующая гипотрофия мышц. |
Разгрузка в течение 4-6 недель. Туннелизация зоны метаэпифиза, антиагреганты (курантил, трентал, теоникол): курс 3 месяца, медикаментозные блокады iliopsoas для устранения болевого синдрома. ЭСМ в покое |
|
3 |
От 6 до8 мес. |
Импрессионный перелом со сминанием суставного хряща. |
Изменение характера болей - “суставные боли”: утренние, скованность в суставах, контрактуры. |
Туннелизация, внутрисуставная инъекционная терапия (кислород + хондропротекторы), ЭСМ в ходьбе и покое. Регуляторы кальциевого обмена (дисфосфонаты + альфакальцидол): курс 8 месяцев. Ортопедические укладки. |
|
4 |
8мес – 1,5-2 года |
Фрагментация головки бедра, вторичный артроз. |
Утренние, стартовые боли, ограничение движений в суставах, формирование порочных установок бедра. |
Хондропротекторы, Повторные курсы внутрисуставной терапии. Ортопедические укладки. Санаторное лечение. |
|
5 |
Более |
Вторичный коксартроз |
Ограничение движений, порочные установки бедра … |
Лечение вторичного артроза |
ОЦЕНКА ЭФФЕКТИВНОСТИ ЛЕЧЕНИЯ Результаты лечения оценивались с учетом тяжести нарушения функции нижних конечностей (НФНК), которая в конечном итоге определяется возможностью и способом передвижения, необходимостью в дополнительной опоре, возможностью самообслуживания, пользования общественным транспортом, выполнения бытовых функций и профессиональных обязанностей. Для количественной оценки НФНК при различной ортопедической патологии нами разработана методика, основанная на способности пациента передвигаться и выполнять основные бытовые и проффесиональные функции (Табл. 6). Интегральный показатель НФНК вычисляется как среднее арифметическое значение от значений 1 - 6 экспертных признаков в % . НФНК более 20% расценивается нами как тяжелое и соответствует III и более группам инвалидности (в соответствии с экспертными оценками ВТЭК). Показатель НФНК использовался как основной критерий оценки эффективности реабилитационных мероприятий в амбулаторных условиях.
Таблица 6.
Методика оценки тяжести нарушения функции нижних конечностей
|
Экспертный признак |
Оценка нарушения функции нижних конечностей в % |
||||
|
от 0 до 20 |
от 20 до 40 |
От 40 до 60 |
от 60 до 80 |
От 80 до 100 |
|
|
1)Передвижение |
Хромота незначительная |
Хромота выражена |
Хромота резко выражена |
патологический тип передвижения |
Ходьба не возможна |
|
2)Необходимость в дополнительной опоре |
Отсутствует |
Трость |
2 трости |
костыли |
Спец. Средства |
|
3)Выполнение бытовых функций |
Не ограничено |
Ограничено незначительно |
Ограничено |
резко затруднено |
Невозможно |
|
4)Самообслужи-вание |
Не ограничено |
Ограничено незначительно |
Ограничено |
резко затруднено |
Невозможно |
|
5)Пользование общественным транспортом |
Не ограничено |
Затруднительно |
Резко затруднено |
невозможно |
Невозможно |
|
6)Выполнение профессиональных обязанностей |
Не ограничено |
Ограничено незначительно |
Ограничено |
резко затруднено |
Невозможно |
С применением сформулированной нами концепции проведено амбулаторное лечение 45 пациентов с нетравматическими АНГБК (возрастная, этиологическая и пр. характеристика этой группы больных идентична выше приведенным статистическим данным). Из 45 пролеченных больных двусторонний АНГБК развился только у 9 (контрольная группа – около половины пациентов). Во всех случаях прослежены все стадии заболевания с исходом во вторичный коксартроз. Однако НФНК не превышало 28% (контрольная группа – 36%). На рисунке 9 представлен благоприятный исход левостороннего асептического некроза: А – хорошая опорность левой ноги, В - ограничение отведения левого бедра не более 20 градусов, С - нерезко выраженный симптом Томаса (поясничный лордоз при максимальном разведении ног). Достаточно выражены мышцы ног, без заметной гипотрофии. Больной продолжает работать по прежней специальности – слесарь.
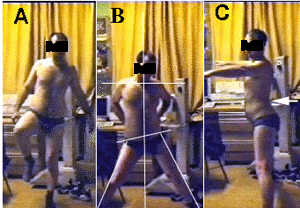
Рисунок 9. Больной П, 26 лет. Основные тесты, характеризующие функцию тазобедренного сустава. Вторичный левосторонний коксартроз как результат АНГБК.
УВАЖАЕМЫЕ КОЛЛЕГИ, АВТОРЫ ЭТОЙ ПУБЛИКАЦИИ БУДУТ ПРИЗНАТЕЛЬНЫ ЗА ВЫСКАЗАННЫЕ КРИТИЧЕСКИЕ ЗАМЕЧАНИЯ ПО ЭТОЙ СЛОЖНОЙ И НЕОДНОЗНАЧНОЙ ПРОБЛЕМЕ.
ПИШИТЕ Email vdugbas@cityline.ru
|
Banners Exchange System 'Flamingo' |